Zdalna Przychodnia » Baza wiedzy » Choroby układu nerwowego » Leczenie udaru krwotocznego
Jak wygląda leczenie udaru krwotocznego?
Leczenie udaru krwotocznego zależy od przyczyny krwawienia (np. wysokie ciśnienie krwi, stosowanie leków przeciwzakrzepowych, uraz głowy, zniekształcenie naczyń krwionośnych). Większość pacjentów jest ściśle monitorowana na oddziale intensywnej terapii w trakcie i po udarze krwotocznym. Początkowa opieka nad osobą po udarze krwotocznym obejmuje kilka elementów:
- Ustalenie przyczyny krwawienia,
- Kontrolowanie ciśnienia krwi,
- Odstawienie jakichkolwiek leków, które mogą zwiększyć krwawienie (np. warfaryna lub inny lek rozrzedzający krew, aspiryna). Jeśli pacjent przyjmował leki rozrzedzające krew, można zastosować określone leczenie lub przetoczenie czynników krzepnięcia krwi, aby zatrzymać trwające krwawienie.
- Mierzenie i kontrolowanie ciśnienia w mózgu. Ciśnienie w mózgu można zmierzyć, prowadząc specjalne urządzenie przez czaszkę do danego obszaru mózgu. Jeśli ciśnienie jest podwyższone, z komory można usunąć niewielką ilość płynu mózgowo-rdzeniowego. Zabieg można również zastosować do drenażu krwi, która zebrała się w mózgu w wyniku udaru. Zabieg można wykonać przy łóżku pacjenta lub na sali operacyjnej.
Leczenie chirurgiczne
Może być zalecany zabieg chirurgiczny, aby zapobiec krwawieniu lub zatrzymać krwawienie lub zmniejszyć ciśnienie wewnątrz czaszki. W zależności od ciężkości udaru i stanu pacjenta, operację można przeprowadzić w ciągu pierwszych 48 do 72 godzin po krwotoku lub odroczyć do jednego do dwóch tygodni później, aby umożliwić ustabilizowanie się stanu pacjenta.
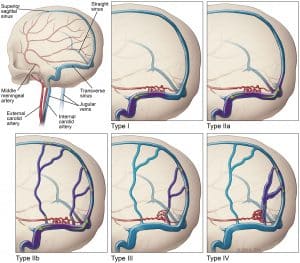
Leczenie tętniaka
Tętniak to powiększone naczynie krwionośne. Jeśli naczynie pęknie i krwawi, może wystąpić udar krwotoczny. U podstawy tętniaka można założyć zacisk, aby zapobiec krwawieniu przed udarem lub powtórnemu krwawieniu. Ta operacja wymaga usunięcia kawałka czaszki i zlokalizowania tętniaka w tkance mózgowej. Zabieg ten jest wykonywany po podaniu pacjentowi znieczulenia ogólnego i często trwa kilka godzin. Embolizacja jest zabiegiem interwencyjnym, który jest mniej inwazyjny niż chirurgiczne klipsowanie. Zabieg polega na wprowadzeniu elastycznej rurki (cewnika) do tętnicy w pachwinie. Cewnik jest prowadzony wzdłuż naczyń krwionośnych do naczynia w mózgu, w którym zlokalizowany jest tętniak. Do osłabionego tętniak wprowadza się specjalne urządzenie, które go wypełnia. W worku tętniaka tworzy się skrzep, który blokuje dopływ krwi do tętniaka i zapobiega jego ponownemu pęknięciu. Nowsze leczenie tętniaków wykorzystuje między innymi stenty, które zmniejszają przepływ krwi do tętniaka.
Leczenie malformacji tętniczo-żylnej (AVM)
Niektóre AVM niosą ze sobą znaczne ryzyko dalszego krwawienia. Decyzja o leczeniu malformacji zależy od kilku czynników. Głównymi czynnikami są wiek pacjenta, umiejscowienie i rozmiar malformacji oraz nieprawidłowości żył oraz to, czy pacjent wcześniej krwawił. Leczenie może obejmować zabieg chirurgiczny, radioterapię (promieniowanie do obkurczania naczyń krwionośnych) lub techniki embolizacji.
Kraniotomia
Gdy życie pacjenta wydaje się zagrożone z powodu wpływu skrzepu krwi w mózgu na ciśnienie, lekarz może rozważyć procedurę otwarcia czaszki i usunięcia krwi. Decyzja obejmuje lokalizację i wielkość krwotoku, wiek i stan zdrowia pacjenta oraz prawdopodobieństwo wyzdrowienia po udarze.
Możliwe powikłania
U osób, które przeszły udar, może wystąpić wiele problemów. Powikłania te są znaczące, ponieważ około połowa zgonów po udarze jest spowodowana powikłaniami. W dniach i tygodniach po udarze lekarze, pacjent i członkowie rodziny mogą pracować nad zmniejszeniem ryzyka niektórych z tych powikłań. Typowe powikłania obejmują:
- Zakrzepy krwi,
- Trudności w jedzeniu i piciu, które zwiększają ryzyko zapalenia płuc i niedożywienia,
- Infekcję dróg moczowych,
- Krwawienie w układzie pokarmowym,
- Zawał serca lub niewydolność serca,
- Odleżyny,
- Upadki.
Skrzepy krwi
Osoby po udarach są narażone na zwiększone ryzyko powstania zakrzepów krwi podczas rekonwalescencji. Zakrzepica żył głębokich (DVT) to zakrzep krwi, który rozwija się w głębokich żyłach nóg. Jeśli skrzep oderwie się, może przedostać się do płuc. Nazywa się to zatorowością płucną (PE). Zatorowość płucna może powodować poważne i potencjalnie śmiertelne zmiany w przepływie krwi w całym organizmie. Te skrzepy krwi występują najczęściej między drugim a siódmym dniem po udarze. Ryzyko zatorowości płucnej jest szczególnie wysokie u pacjentów po udarze, którzy mają trudności z poruszaniem się lub chodzeniem w okresie rekonwalescencji. Trudności w chodzeniu mogą być związane z porażeniem spowodowanym udarem lub innymi schorzeniami. Brak ruchu zwiększa ryzyko zakrzepicy żył głębokich.
Aby zmniejszyć ryzyko zakrzepów krwi, zachęca się pacjenta do częstego wstawania i poruszania się, gdy tylko będzie to możliwe. Często do pomocy służy fizjoterapeuta, zwłaszcza jeśli pacjent odczuwa osłabienie nóg w wyniku udaru. Wokół łydek pacjenta zakładane są specjalne pończochy, które zapewniają przerywany ucisk pneumatyczny, aby zapobiec tworzeniu się skrzepu krwi w żyłach nóg, który mógłby przedostać się do płuc. Po ustaniu krwawienia, można zastosować heparynę lub heparynę drobnocząsteczkową, aby zapobiec tworzeniu się zakrzepów krwi w głębokich żyłach nogi lub przedostających się do płuc. Jednak korzyści płynące ze stosowania heparyny w zapobieganiu zatorowi płucnemu muszą być zrównoważone zwiększonym ryzykiem krwawienia związanego ze stosowaniem heparyny.
Trudności w połykaniu
Czynność połykania wymaga koordynacji nerwów i mięśni języka, ust i gardła. Uszkodzenie mózgu, które występuje w wyniku udaru, może powodować osłabienie mięśni i trudności w połykaniu. Dysfagia to medyczny termin określający trudności w połykaniu. Dysfagia jest niepokojąca, ponieważ zwiększa ryzyko wdychania śliny lub pokarmu do płuc, co może powodować rodzaj zapalenia płuc znanego jako zachłystowe zapalenie płuc. Pacjenci z zapaleniem płuc związanym z udarem mają większe ryzyko zgonu i gorsze wyniki odległe w porównaniu z pacjentami bez zapalenia płuc.
Jednak u osób, które dotknęło osłabienie jednej strony ciała, dysfagia jest często przejściowa, ponieważ obie strony mózgu i ciało kontrolują połykanie. Aby określić, czy pacjent jest narażony na ryzyko wdychania pokarmu lub napojów do płuc, można wykonać prosty test połykania wody. Jeśli pacjent ma trudności z połykaniem wody, lekarz może zalecić, aby tymczasowo nie jadł ani nie pił. W międzyczasie leki i odżywianie można podawać dożylnie. Specjalne ćwiczenia i programy treningowe mogą pomóc wskazać w jaki sposób przełykać, pomimo uszkodzenia mięśni lub nerwów.
Infekcja dróg moczowych
Po udarze, niektórzy mężczyźni i kobiety mają trudności z wstawaniem z łóżka, w celu opróżnienia pęcherza. Inni mają trudności z wyciekiem moczu lub nie są w stanie całkowicie opróżnić pęcherza z powodu osłabienia mięśni. Z tych powodów, cewnik jest często umieszczany w pęcherzu, zwłaszcza w ciągu pierwszych kilku dni do tygodni po udarze. Istnieje jednak zwiększone ryzyko infekcji dróg moczowych związane ze stosowaniem cewnika. Infekcje dróg moczowych są częstym powikłaniem po udarze, występującym u około 11% pacjentów w ciągu pierwszych trzech miesięcy po udarze. Istnieje wiele strategii, które mogą zmniejszyć ryzyko infekcji dróg moczowych u pacjentów wymagających cewnika. Poniżej wymieniono kilka z tych strategii:
- Należy używać cewnika tylko wtedy, gdy jest to konieczne,
- Należy usunąć cewnik tak szybko, jak to możliwe,
- Nie jest konieczna zmiana cewnika, aby zapobiec infekcjom. Cewnik należy wymieniać tylko wtedy, gdy zaczyna pękać lub niszczyć się lub jeśli pacjent ma infekcję dróg moczowych,
- W przypadku mężczyzn istnieje mniejsze ryzyko infekcji spowodowanych cewnikiem przypominającym z zewnątrz prezerwatywę.
Nie ma odpowiednich danych uzasadniających stosowanie antybiotyków, w celu zapobiegania infekcjom podczas stosowania cewnika. W przypadku rozwoju infekcji dróg moczowych zaleca się stosowanie antybiotyków.
Napady drgawkowe
Ryzyko drgawek u pacjentów, którzy przeszli udar krwotoczny, wynosi około 15%. Pacjenci z napadami są leczeni lekami przeciwdrgawkowymi, aby zapobiec ich nawrotom. Niektórzy lekarze mogą zdecydować się na rozpoczęcie leczenia jako środka zapobiegawczego, nawet jeśli napad nie wystąpił.
Odżywianie
Po udarze niektórzy pacjenci mają trudności ze spożyciem odpowiedniej liczby kalorii. Ponadto, niektórzy pacjenci przed udarem mają niedowagę lub są niedożywieni. Problemy te mogą wpływać na zdolność osoby do powrotu do zdrowia po udarze, potencjalnie zwiększając ryzyko długotrwałej niepełnosprawności. Z tych powodów, stan odżywienia pacjenta należy ocenić przed wypisaniem ze szpitala. Obejmuje to przegląd przeszłej i aktualnej masy ciała pacjenta, podstawową historię nawyków żywieniowych pacjenta, badanie krwi i badanie fizykalne, które koncentruje się na stanie oczu, włosów, skóry, ust i mięśni. Jeśli dana osoba nie jest w stanie spożyć odpowiedniej liczby kalorii, można wprowadzić sprzęt do karmienia przez nos i do żołądka (tzw. zgłębnik nosowo-żołądkowy). Jeśli zgłębnik do karmienia będzie potrzebny dłużej niż dwa do trzech tygodni, można wprowadzić zgłębnik przez brzuch do żołądka.
Problemy z sercem
Po udarze mogą wystąpić problemy z sercem, takie jak nieregularny rytm serca (zwany arytmią) lub zawał serca (nazywany zawałem mięśnia sercowego). Ważne jest, aby ustalić, czy problemy z sercem są spowodowane udarem czy przyczyną udaru. Badania często wykonywane w celu wykrycia tych problemów obejmują elektrokardiogram (EKG), badanie krwi i ciągłe monitorowanie rytmu serca. W niektórych przypadkach, pacjent może nie być w stanie powiedzieć lekarzowi, że odczuwa ból w klatce piersiowej. EKG pomoże lekarzowi zdiagnozować i leczyć problemy z sercem tak szybko, jak to możliwe.
Odleżyny
Odleżyny to obszary skóry i tkanki podskórnej, które ulegają uszkodzeniu, gdy są uciskane między kością, a zewnętrzną powierzchnią (np. materac) przez dłuższy czas. Konsekwencje tego typu urazów skóry obejmują od łagodnego zaczerwienienia skóry po głębokie wrzody sięgające aż do kości. Wrzód może być nieprzyjemny i zwiększa ryzyko infekcji dla pacjenta, a także potencjalnie zwiększa koszty opieki zdrowotnej. Odleżyny są częste u osób z ograniczoną zdolnością poruszania się bez pomocy i można im zapobiec, poruszając się lub obracając co najmniej co dwie godziny. Zaleca się:
- Pacjent powinien leżeć na boku pod kątem 30 stopni, aby uniknąć bezpośredniego nacisku na kość biodrową,
- Konieczne może być umieszczenie poduszek lub klinów piankowych między kostkami a kolanami, aby uniknąć ucisku w tych miejscach,
- Pięty wymagają szczególnej uwagi. Pod nogami można umieścić poduszki, aby unieść pięty lub zastosować specjalne ochraniacze na pięty.
- Uniesienie wezgłowia łóżka powinno być ograniczone.
- Pacjenci siedzący na fotelu mogą generować znaczny nacisk na kości kulszowe.
Upadki
Po udarze wiele osób ma trudności z chodzeniem z powodu osłabienia mięśni, paraliżu lub braku koordynacji. Kiedy dana osoba staje się mniej aktywna lub niezdolna do chodzenia, jest narażona na zwiększone ryzyko osteoporozy, zakrzepów krwi i pogorszenia osłabienia mięśni. To znacznie zwiększa ryzyko złamania kości po upadku. Upadki są jednym z najczęstszych powikłań udaru, występującym nawet u 25% pacjentów. Aby zmniejszyć ryzyko upadków, pomocnych może być kilka interwencji:
- Ćwiczenia wzmacniające mięśnie i przywracające równowagę – Mogą obejmować programy ćwiczeń lub rehabilitacji dostosowane do indywidualnych potrzeb i możliwości. Zajęcia grupowe mogą być pomocne dla pacjentów, którzy potrafią chodzić bez pomocy.
- Ocena ryzyka upadku – Może być zalecana ocena w celu określenia, czy dana osoba jest zagrożona upadkiem. Jeśli istnieje ryzyko upadku, można zalecić leczenie (np. chodzik, trening równowagi), aby zmniejszyć to ryzyko.
- Zagrożenia w domu – Zagrożenia w domu, takie jak słabe oświetlenie lub luźne dywaniki, mogą zwiększyć ryzyko upadku. Należy usunąć luźne dywaniki, przewody elektryczne lub inne przedmioty, które mogą prowadzić do potknięcia się, poślizgnięcia i upadku. Należy zapewnić odpowiednie oświetlenie we wszystkich obszarach w domu i wokół domu (w tym na klatkach schodowych i przy wejściach).

Autor:

Redakcja - ZdalnaPrzychodnia.pl
Baza wiedzy
- Aktualności (2)
- Baza wiedzy (460)
- Alergia (23)
- Antykoncepcja (51)
- Choroby autoimmunologiczne (17)
- Choroby kości, stawów i mięśni (51)
- Osteoporoza (8)
- Choroby krwi (29)
- Choroby naczyń (17)
- Choroby noworodków i wieku dziecięcego (48)
- Choroby przewodu pokarmowego (9)
- Choroby reumatyczne (18)
- Choroby skóry (2)
- Choroby układu nerwowego (23)
- Choroby układu oddechowego (48)
- Ciąża (81)
- Karmienie piersią (10)
- Niepłodność (5)
- Poród (33)
- Dieta i witaminy (15)
- Kobiece sprawy (123)
- Choroby narządów płciowych (17)
- Cykl miesiączkowy (6)
- Endometrioza (3)
- Mięśniaki macicy (3)
- Piersi (3)
- Leki (11)
- Nowotwory (48)
- Rak jajnika (4)
- Rak piersi (9)
- Rak szyjki macicy (4)
- Rak trzonu macicy (2)
- Recepta online (1)
- e-Recepta (1)
- Suplementy (10)
- Zaburzenia gospodarki węglowodanowej (3)
- Bez Kategorii (6)
- Poradnik (14)

1. Wybierz i kup konsultację
2. Otrzymasz e-Receptę na mail